
(d’après un tableau de Léon Lhermitte, 1889)
La Pratique factuelle du Biofeedback et du Neurofeedback représente à l’évidence un atout majeur pour l’utilisateur de ces méthodes.
Au fil du temps, les recherches cliniques sont de plus en plus nombreuses et la qualité de leur méthodologie ne cesse de s’améliorer.
Historiquement, le concept de pratique factuelle apparait dans le domaine médical dans les années 1980.
Puis, ce concept s’est élargi progressivement à d’autres disciplines.
Examinons ensemble dans cet article l’historique de ce concept et de ses développements qui sous-tendent aujourd’hui la pratique factuelle du Biofeedback et du Neurofeedback.
Introduction
L’Organisation Mondiale de la Santé définit les données probantes comme les « conclusions tirées de recherches et autres connaissances qui peuvent servir de base utile à la prise de décision dans le domaine de la santé publique et des soins de santé. »
LAMBOY B. Santé Publique France – Inpes, novembre 2010 .
L’Evidence-Based Medicine – EBM
La médecine fondée sur les preuves ou médecine factuelle est la traduction française d’ Evidence-Based Medicine.
En réalité, L’EBM a été d’abord une méthode d’enseignement.
Elle s’est ensuite progressivement intégrée à la pratique médicale.
Ce concept s’est largement répandu à d’autres disciplines : odontologie, soins infirmiers, éducation, pratique professionnelle, etc.
Il ne se limite plus à la seule activité clinique du corps médical.
Ne dites plus EBM, dites EBP !
L’Evidence-Based Medicine a vécu.
Dorénavant, l’EBM laisse à présent la place à l‘Evidence-Based Practice, ou mieux, la pratique factuelle.
Quoi de plus normal, puisqu’aujourd’hui de nombreuses professions désirent se doter de règles de bonne pratique.
C’est le cas notamment pour les nombreux professionnels qui utilisent le Biofeedback et le Neurofeedback basé sur l’EEGq.
Ils fondent dès lors leur prise de décision en partie sur la pratique factuelle de biofeedback et du neurofeedback.
De l’Art à la Science
Dans un deuxième temps, pour comprendre l’apparition de l’Evidence-Based Medicine nous pensons utile de rappeler des éléments de l’histoire de l’évolution de la médecine.
Commençons par dire que la médecine n’est pas fondée sur les preuves cliniques !
L’Evidence-Based Medicine est avant tout une critique de la médecine.
Son but est clairement défini. Elle vise à introduire plus de rigueur et plus de rationalité dans les théories et les pratiques médicales.
Une exception française ?
En France, l’EBM semble maintenant bien acceptée dans le cadre de l’évaluation des médicaments.
Mais elle l’est beaucoup moins pour ce qui est de l’évaluation des pratiques en psychologie, en psychiatrie et dans d’autres approches thérapeutiques.
Nous pouvons prendre de nombreux exemples.
A commencer par le débat actuel sur l’Homéopathie qui illustre bien cette situation.
Tout comme, la position de certains pays européens sur les pseudo-médecines.
Pour l’heure, de nombreux professionnels argumentent cette autre « exception française » et souhaitent que la pratique factuelle se généralise.
Comme cela se fait plus largement en Amérique du Nord et dans de nombreux autres pays.
Cette démarche est d’ailleurs celle de la pratique factuelle du Biofeedback et du Neurofeedback qui a débuté il y a de nombreuses années aux États-Unis.
Une prise de décision fondée sur 3 piliers
La pratique factuelle du Biofeedback et du Neurofeedback s’appuie sur les données probantes. Cela consiste à utiliser les meilleures données probantes, de préférence les résultats de la recherche.
De façon plus globale, la pratique factuelle doit tenir compte non seulement de l’efficacité dans des contextes de recherche contrôlée,
Mais elle doit tenir compte aussi de l’efficacité dans le monde réel de la pratique clinique quotidienne
Somme toute, la pratique factuelle propose une démarche rigoureuse reposant sur 3 piliers bien distincts et qui consiste à intégrer pour la meilleure prise de décision possible :
- Les données les plus actuelles de la science issues de la recherche,
- L’expérience du praticien,
- Les besoins et la demande du patient.
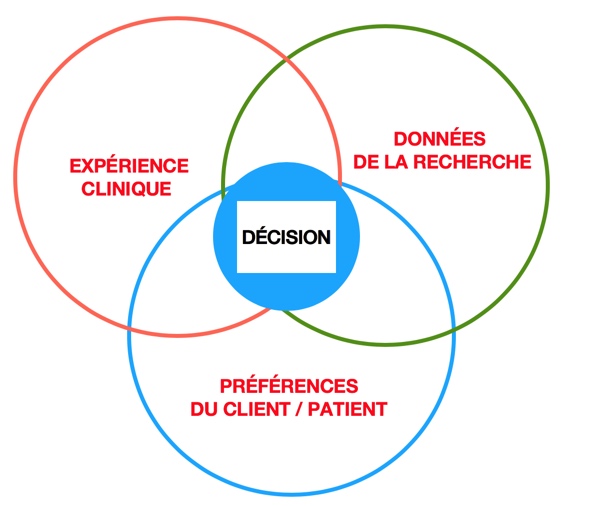
La prise de décision en Neurofeedback
Comme on le constate en Neurofeedback, il ne s’agit pas d’une décision fondée uniquement sur les données probantes de la recherche.
Bien plus, la pratique factuelle du Biofeedback et du Neurofeedback exige une étape encore plus complexe.
La prise de décision dans la prise en charge en Neurofeedback exige, par dessus tout, une étape supplémentaire d’analyse clinique :
Celle des données de l’électroencéphalographie quantitative, l’EEGq.
De ce fait, la réalisation d’une cartographie cérébrale personnalisée est un temps essentiel de la démarche clinique. Elle permet une interprétation de cet EEGq en le comparant avec la littérature en EEGq.
Il est alors possible d’établir le protocole d’entraînement cérébral le plus pertinent.
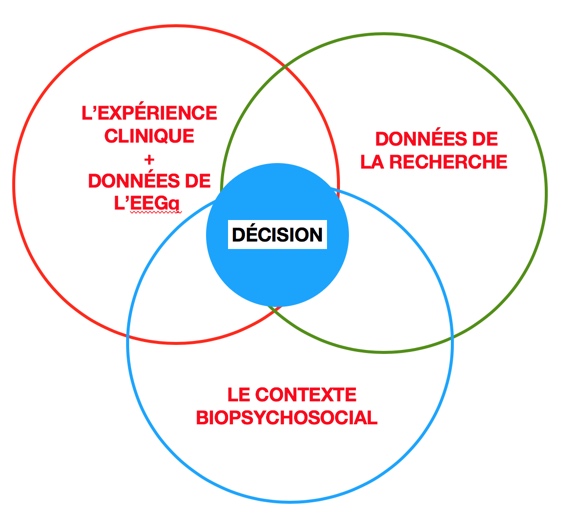
En conclusion, la pratique factuelle est pour le praticien en Neurofeedback un processus d’auto apprentissage tout au long de sa carrière.
C’est assurément le moyen d’harmoniser sa pratique autour du meilleur niveau de preuve démontré.
La pratique factuelle du Biofeedback et du Neurofeedback
La première édition française du livre de pratique factuelle du Biofeedback et du Neurofeedback est la traduction française de « Evidence-Based Practice in Biofeedback and Neurofeedback, Third Edition.
Nous devons cette traduction française à Josée simard et Bruno Warnotte, psychologue.
Commandez dès maintenant ce livre en cliquant ICI
Plan de l’article
- Historique de l’EBM
- Une hiérarchie des connaissances
- Le niveau de preuve
- Pourquoi L’EBM ?
- Légitimer les thérapeutiques
- La médecine expérimentale
- Le témoignage
- L’effet placebo
- La médecine de laboratoire
- Un épisode de 150 ans
- L’effet pharmacologique
- Des exemples tristement célèbres
- L’histoire de la méthode expérimentale
- l’erreur de Claude Bernard
- Le retard de la mise en place de la méthode statistique
- La méthologie de l’ECR
- Les facteurs de confusion et les bais
- L’importance du groupe contrôle
- La randomisation
- Le contrôle du biais de sélection
- Le Gold standard : L’ECR CONTRE PLACEBO ET EN DOUBLE INSU
- La comparabilité après la randomisation
- L’ECR contre placebo et en double insu
- La spécificité
- Rappel historique de la spécificité
- Le déterminisme Laplacien
- La méthode expérimentale
- Les autres explications possibles
- Spécificité et non-spécificité
- Le double insu
- La nécessité du double insu
- Le placebo expérimental
- Intérêt méthodologique
- Biais de suivi et d’évaluation
- Contrôle de l’effet placebo
- Un marqueur clé de l’ECR
- L’effet spécifique : une notion expérimentale quantitative
- Les difficultés de sa réalisation
Conclusion

1. Historique de l’EBM
L’EBM vît le jour grâce à Gordon Guyatt et David Sackett, de l’université McMaster au Canada.
L’article fondateur est alors publié dans le journal de l’association américaine de médecine en 1992.
Il s’intitule : Evidence-Based Medicine. « une nouvelle approche pour enseigner la pratique de la médecine ».
Une hiérarchisation des connaissances
Elle propose une hiérarchisation des connaissances fondée sur :
- La nécessité de fonder les décisions médicales avant toutes choses sur la recherche clinique et sur les essais comparatifs randomisés,
- Et secondairement sur les sciences biologiques, physiologiques ou sur l’avis d’experts.
Elle ramene la priorité d’une part à la clinique, et d’autre part aux études expérimentales les plus rigoureuses.
Le niveau de preuve
Le concept de niveau de preuve va être indispensable pour déterminer la qualité méthodologique d’une étude
L’essai clinique randomisé contre-placebo et en double-insu, évalue dorénavant l’efficacité des traitements sur des critères cliniquement pertinents pour les patients.
Les méta-analyses de ces essais, sont placés en haut de l’échelle.
Puis en dessous, on trouve les études épidémiologiques et les études de cas ou avis d’expert. Même s’ils ne sont pas écartés, ils sont à considérer avec prudence.
Comme on le constate, il s’agit véritablement d’un renversement :
La science clinique est considérée comme première
2. Pourquoi l’EBM est-elle apparue ?
A n’en pas douter, la pratique factuelle semble imposer à la médecine une seule façon de légitimer les thérapeutiques en prouvant leur efficacité.
Légitimer les thérapeutiques
Le chemin qui mène du « pouvoir de guérir » à sa légitimité a manifestement connu au cours des deux derniers siècles, bien des rebondissements.
La pratique factuelle représente indéniablement aujourd’hui, un progrès pour la mise en place des « bonnes pratiques » dans de nombreux domaines, comme ceux de la santé, de l’éducation et de l’accompagnement.
Mais tout de même, les raisons qui fondent cette pratique factuelle sont particulièrement complexes.
De même que de nombreuses étapes jalonnent l’histoire de cette pratique factuelle telle que nous la connaissons finalement aujourd’hui.
C’est ce que nous allons étudier pas à pas.

3. La médecine expérimentale
Voici ce qu’écrivait Claude Bernard en 1865 dans son Introduction à la médecine expérimentale :
Un médecin qui essaye un traitement et qui guérit ses malades est porté à croire que la guérison est due à son traitement. Souvent des médecins se vantent d’avoir guéri tous leurs malades par un remède qu’ils ont employé. Mais la première chose qu’il faudrait leur demander. Ce serait s’ils ont essayé de ne rien faire. C’est-à-dire de ne pas traiter d’autres malades ; car, autrement, comment savoir si c’est le remède ou la nature qui a guéri ?
Cl. BERNARD, Introduction à l’étude de la médecine expérimentale (1865), Paris, Flammarion, 1984, p. 272-273.
La médecine occidentale scientfique se démarque des autres médecines
Dès lors, la « médecine scientifique » ne peut plus se contenter du seul témoignage des malades pour valider et définir ce qu’est une thérapeutique efficace.
La valeur du témoignage
Le simple témoignage peut induire une illusion d’efficacité.
S’il n’est pas mis en rapport avec les échecs de guérison.
Comme on le sait pertinemment , les succès sont plus souvent rapportés que les échecs.
Ajoutons que divers troubles sont variables. Dans ce cas, leur amélioration peut être le résultat de la variation de ce trouble.
L’effet placebo
Quand bien même le trouble serait invariant, ce qui est rare, il faut souligner l’importance de l’effet placebo.
Cet effet placebo regroupe de nombreux facteurs, qu’ils soient psychologiques ou symboliques.
Ils sont qualifiés de « non spécifiques »
Nous avons détaillé plusieurs effets non-spécifiques dans un article précédent : la non-spécificité en neurofeedback.
On reconnaît maintenant d’autres explications possibles de la guérison que l’on observe.
Ce qui ne permet plus à la médecine scientifique de se contenter du seul témoignage des malades pour valider et définir ce qu’est une thérapeutique efficace.
4. La médecine de Laboratoire
La clé de voûte de la thérapeutique rationnelle est apportée à ce moment là, par la compréhension et la preuve de son mécanisme d’action au sein du laboratoire.
Elle établit la démarcation scientifique entre les médicaments efficaces et inefficaces
Un long épisode de 150 ans !
Pendant cent cinquante ans, la médecine va fonder la légitimité des thérapeutiques dans les sciences des laboratoires et les sciences fondamentales.
Pourtant, reconnaissons-le. L’étude des médicaments et de leur mécanisme d’action dans le laboratoire expérimental n’est pas celle de l’étude de leur efficacité dans la pratique clinique.
4. L’effet pharmacologique

Ne pas confondre l’activité pharmacologique et l’efficacité pharmacologique !
Assimiler l’activité pharmacologique à l’efficacité clinique n’est, ni plus ni moins, qu’un excès d’induction basé sur un raisonnement physiopathologique mécaniste simple du type :
« ce médicament entraîne une dilatation des vaisseaux sanguins et il diminue la pression artérielle. Par conséquent, il prévient les accidents vasculaires ».
La prescription de médicaments fondée sur leurs mécanismes d’action et le raisonnement physiopathologique peut être même catastrophique.
Des exemples tristement célèbres
Nommons en quelques uns, comme le « distilbène », les sulfamides hypoglycémiants, le traitement hormonal substitutif de la ménopause, les anti-arythmiques dans le traitement de l’infarctus du myocarde.
L’efficacité est en somme une notion bien plus complexe et bien plus difficile à appréhender que la simple activité pharmacologique.
Elle concerne l’homme dans sa globalité et dans son milieu.
Somme toute, l’histoire de l’évaluation de l’efficacité des médicaments ne peut se réduire à celle du médicament et de la pharmacologie.
5. L’histoire de la méthode expérimentale
Et l’histoire de la statistique, des tests d’hypothèses, de la randomisation, du placebo et du double-aveugle.
C’est l’histoire de la notion de preuve et de la méthode expérimentale comme moyen de la preuve.
Celle des essais cliniques et « celle de l’élaboration des méthodes qui ont rendu possibles ces études comparatives ».
L’erreur de Claude Bernard
Claude Bernard était plus un physiologiste qu’un clinicien.
Manifestement, il s’intéressait essentiellement aux mécanismes d’action des médicaments.
Si ses découvertes et sa réflexion ont révolutionné la médecine et la thérapeutique, il n’a pas été, à proprement parler, à l’origine de l’ECR.
Pour lui, seule la connaissance parfaite des mécanismes d’action des médicaments permettrait de prédire leur efficacité clinique.
Connaissant la complexité que représente l’homme malade, il ne pouvait pas appliquer directement sa méthode expérimentale à la thérapeutique clinique.
Il devait passer par l’expérimentation sur l’homme et surtout sur des groupes de malades.
En utilisant l’analyse statistique qui en découle
Comparer un seul malade qui reçoit le traitement à un autre qui ne le reçoit pas ne prouve rien du tout :
- D’une part, à cause véritablement de la trop grande variabilité de l’évolution des maladies,
- D’autre part, du fait de l’impossibilité de comparer entre deux malades, partant du principe selon lequel chaque malade est différent.
Fort heureusement, ces deux aspects, variabilité et comparabilité, vont être contournés par l’outil statistique.
Le retard de mise en place de la méthode statistique
Ajoutons deux autres raisons au retard pris par la médecine par rapport à la méthode de statistique médicale et la méthode numérique :
- Sans aucun doute, la première cause est celle de l’avènement du déterminisme en médecine en physiologie. On le doit à l’influence majeure de la pensée de Claude Bernard.
Il développe la médecine expérimentale et rejette la statistique comme moyen de faire advenir la science en médecine
- La deuxième cause est celle des succès de la microbiologie avec les travaux de Pasteur et de Koch.
C’est un fait, la statistique ne concerne que les phénomènes variables.
6. La méthodologie de l’essai comparatif randomisé
L’établissement d’un lien causal entre la thérapeutique et son effet nécessite la comparaison entre deux groupes de sujets :
- L’un qui reçoit le traitement,
- L’autre qui ne le reçoit pas.
Pour attribuer la différence entre les deux groupes par rapport au traitement évalué, il faut protéger l’expérimentation au maximum des biais et prendre en compte les facteurs de confusion pouvant être responsables de ce résultat.

Les facteurs de confusion et les biais
Les biais et les facteurs de confusion représentent des hypothèses alternatives pouvant expliquer le résultat expérimental.
Or, les facteurs de confusion et les biais ne sont pas identiques.
Le facteur de confusion est une « cause », Le biais est une « erreur »
On ne peut l’ignorer : un facteur de confusion produit des effets qui peuvent être pris pour ceux d’un traitement. Alors qu’en fait il en est dépourvu.
Pour l’évaluation de l’efficacité d’un traitement, l’effet placebo et le phénomène statistique de régression à la moyenne sont considérés comme des principaux facteurs de confusion.
L’importance du groupe contrôle
L’effet des facteurs de confusions n’est réellement pris en considération qu’en utilisant un groupe de référence.
On le nomme le « groupe contrôle ».

Un biais est une plus une notion statistique
Il s’agit d’une « erreur systématique entre une estimation et la véritable valeur du paramètre estimé »,
Le biais est une « cause qui conduit à un résultat erroné »
« Un biais peut être introduit par une différence systématique entre les deux groupes.
Cela peut être dû à autre chose qu’au traitement étudié.
Dans cette situation, il est impossible d’attribuer uniquement au traitement la différence observée entre les résultats.
Un biais se distingue donc d’une « erreur aléatoire » qui peut fausser les résultats.
L‘erreur aléatoire est uniquement d’origine statistique.
Elle est liée aux fluctuations d’échantillonnage.
Elle pose le problème de la généralisation des résultats observés dans l’échantillon expérimental, c’est à dire de l’inférence statistique.
Parmi tous les biais possibles, on peut en souligner au moins trois :
- Les groupes peuvent recevoir des traitements différents, indépendamment de celui qui est évalué,
- Ils peuvent être différents au début de l’étude,
- Voire différents à la fin de l’étude indépendamment du traitement reçu.
7. La randomisation
L’utilisation de la randomisation, ou allocation aléatoire des traitements. De façon pratique, cette méthode permet de contourner le problème de la « comparabilité ». Mais assurément pas de le résoudre.
La randomisation est un outil majeur de l’expérimentation
Cette technique trouve son origine dans l’évaluation des expériences de psychophysiques et de parapsychologie dans la fin du 19ème siècle.
Pour le coup, la médecine adopte cette technique d’allocation des traitements au hasard.
Le contrôle du biais de sélection
Le principal argument concernant le recours systématique à la randomisation est le contrôle du biais de sélection.
La force de la randomisation réside surtout dans sa capacité à contrôler les facteurs pronostics inconnus.
Ce qui se réalise en les répartissant de manière équilibrée entre les deux groupes.
Ce biais de sélection s’avère, hors de tout doute, être le problème majeur des études épidémiologiques de cohortes ou de cas-témoin.
Dans la suite, un déséquilibre de facteurs pronostiques inconnus dans les deux groupes choisis pour la comparaison peut continuer d’exister.
La Randomisation ne suffit pas à établir la spécificité causale
8. Le « Gold standard »
L’ECR CONTRE PLACEBO ET EN DOUBLE INSU

La plupart des chercheurs et des statisticiens considèrent que la randomisation seule permet au sein de l’essai clinique de fournir une estimation sans biais de l’effet causal moyen des traitements évaluées.
In fine, la randomisation permet la « comparabilité en moyenne » initiale des groupes
Encore faut-il qu’il n’y ait pas de différence dans le suivi et dans l’évaluation des deux groupes.
La comparabilité après la randomisation
Comment garantir cette comparabilité tout au long de l’étude ?
Quand on connaît l’existence d’un facteur de confusion tel que l’effet placebo.
Le « gold standard », c’est l’essai comparatif randomisé contre placebo et en double insu.
Le fait de prendre un traitement conduit à des attentes de guérison qui peuvent influencer l’effet du traitement et surtout son évaluation par les patients et les investigateurs.
La preuve de la « guérison »
Il ne s’agit donc pas seulement de prouver que le traitement est plus efficace que l’absence de traitement.
Voire même que la probabilité de guérison avec le traitement est plus élevée que celle sans traitement. Ce n’est pas suffisant.
Il faut prouver que c’est bien le traitement en lui même et non l’acte thérapeutique dans son ensemble qui est la cause de la guérison
9. La spécificité
Il s’agit dans ce cas de prouver son effet spécifique.
C’est à dire de façon précise, l’effet qui est propre à la cause évaluée.
Prouver que l’effet d’une thérapeutique observé chez les malades est lié aux seules propriétés de cette thérapeutique revient à prouver qu’il n’y a pas d’autres explications à cet effet.
Tous les biais doivent être alors contrôlés.
Rappel historique de la spécificité
C’est surtout avec la bactériologie au 19ème siècle, que la notion de maladie « spécifique » vient définitivement remplacer l’ancienne conception hippocratique des maladies.
Les maladies ont une cause « spécifique »
Le concept de spécificité en médecine est lié à celui de causalité.
Plus spécifiquement ce concept se comprend par l’utilisation d’une théorie et d’une méthode ».
Le déterminisme Laplacien

La théorie « est le déterminisme
Cette théorie suit le principe que tout phénomène physiologique et pathologique est produit par une cause spécifique.
La méthode expérimentale
Il s’agit bien sûr de la méthode expérimentale décrite par Claude Bernard qui permet en fait d’établir la preuve de la causalité.
En thérapeutique, la notion d’ « effet spécifique » prend son véritable sens et sa véritable importance quand on identifie et on comprend ses mécanismes d’action biochimiques.
Plus précisément, ses mécanismes d’actions sont élucidés au sein du laboratoire expérimental sur l’animal ou sur des tissus.
L’effet spécifique du médicament est celui qui agit sur la cause de la maladie. Conformément aux propriétés physicochimiques et pharmacodynamiques de ce médicament.
Pour y parvenir, il faut avoir pris en compte toutes les autres explications possibles de l’effet observé.
Autrement dit, il faut que la différence observée entre le groupe expérimental et le groupe témoin ne soit explicable que par l’agent évalué.
Cela suppose :
- De connaître ces « autres explications possibles »,
- De contrôler les facteurs qui pourraient être également responsables de l’effet.
10. Les « autres explications » possibles
La reconnaissance du pouvoir de « l’imagination »
On admet aujourd’hui qu’une thérapeutique peut agir par deux voies différentes et parfaitement séparées :
- D’un côté, l’effet lié aux propriétés de la thérapeutique, c’est à dire l’effet « spécifique »,
- De l’autre, les effets liés à l’acte thérapeutique, c’est à dire les effets « non spécifiques ».
Voyons maintenant la nécessité de la procédure du double-insu et l’usage du placebo.

11. Le double – insu
La méthode du double-insu ou double aveugle consiste à cacher la nature du traitement administré, que ce soit le médicament ou le placebo.
Et le cacher autant aux patients qu’aux médecins évaluateurs jusqu’à la fin de l’essai comparatif randomisé.
La nécessité du double insu
Éliminer les « autres explications possibles »
Pour que le double insu soit réalisable, il est nécéssaire que :
Ni les observateurs, ni les patients ne puissent deviner la nature du traitement attribué.
12. Le rôle du placebo expérimental
Cette raison que nous venons de décrire exige l’utilisation d’un placebo expérimental.
Le placebo est semblable en tout point à la thérapeutique évaluée.
Par contre, Il ne renferme absolument pas le « principe considéré comme efficace ».
Soulignons que l’utilisation du placebo n’est pas uniquement nécessaire pour contrôler ce qu’on appelle l’effet placebo.
La réalisation de la procédure du double insu permet de contrôler les biais et les facteurs de confusion après la randomisation.
Et cela dans le but de maintenir la comparabilité.
13. Intérêt Méthodologique
Le contrôle des biais après la randomisation
Le double insu évite ainsi :
- les biais de suivi comme par exemple la prise en charge différente entre les deux groupes, la prise de traitements concomitants, etc.
- les biais d’évaluation comme la mesure du critère de jugement.
Cette procédure permet aussi en principe de contrôler » l’effet placebo ». En considérant qu’il est le même dans les deux groupes. Puisque ni les médecins ni les patients ne savent désormais quel traitement est vraiment attribué, entre le traitement évalué ou le placebo.
Elle est particulièrement importante quand le critère de jugement est de nature subjective : douleur, anxiété, nausées, etc.
Un « marqueur clé » de la validité d’un ECR
Parce que cette procédure est indispensable aux contrôles des biais d’évaluation et de suggestion.
Elle seule permet de maintenir la comparabilité des groupes tout au long de l’étude.
L’effet d’un médicament mesuré en simple-insu est surestimé de 17% par rapport à sa mesure en double-insu.
14. L’effet « spécifique » : une notion expérimentale et quantitative
En somme, la preuve de l’efficacité des thérapeutiques consiste à prouver le lien causal entre la thérapeutique et l’effet observé.
Du fait de ses trois principes :
- Comparaison,
- Causalité,
- Signification.
La preuve de l’effet spécifique de la thérapeutique nécessite de plus une ingénieuse expérimentation capable théoriquement de « purifier » l’effet global observé.
En isolant, par exemple, la part attribuable uniquement aux propriétés de la thérapeutique.
C’est pour cette raison que l’ECR n’est pas au sommet de la hiérarchie des niveaux de preuves.
Mais bien plus, c’est bien finalement l’ECR en double-insu.
Les difficultés de sa réalisation
Si le double insu n’est pas réalisable, l’effet « spécifique » ne peut être formellement prouvé.
Cela ne signifie pas que l’effet spécifique n’existe pas !
Cela veut dire simplement que l’étude n’est pas protégée contre les biais pouvant survenir après la randomisation.
Comme on peut le penser, cette étude ne pourra peut-être pas le déterminer.
Le niveau de preuve de cette étude sera alors dans ce cas considéré comme moins élevé.
En réalité, ce problème est inévitable dans l’évaluation de nombreuses thérapies dont les techniques chirurgicales et celles utilisées en psychothérapie.
Ces difficultés de réalisation se retrouvent également dans l’évaluation des méthodes de Biofeedback et de Neurofeedback.
En résumé
Le développement de la pratique factuelle du Biofeedback et du Neurofeedback représente aujourd’hui une socle solide pour une reconnaissance scientifique de ces méthodes.
Sur le terrain, cette pratique factuelle du Biofeedback et du Neurofeedback est l’un des critères exigé désormais par de nombreux établissements de soins de santé aux États-Unis.
Dès leur début, ces méthodes de Biofeedback et de Neurofeedback se sont développées en tant que méthodes fondées sur la recherche.
Une recherche issue directement de celle de laboratoire en psychophysiologie et en thérapie comportementale.
Un ouvrage indispensable
L’ouvrage de référence « Pratique factuelle du biofeedback et du neurofeedback » constitue assurément la revue la plus complète de la recherche à la disposition des cliniciens dans le domaine du Biofeedback et du Neurofeedback.
Cette ressource regroupe les résultats de la recherche collective depuis de nombreuses années.
Conclusion
Quelques lignes plus haut, nous avons soulevé les difficultés indiscutables de la réalisation de l’ECR contre placebo et en double insu.
Par conséquent, malgré ce souffle d’optimisme auquel contribue le flux continu des nouvelles recherches dans ce domaine, il faut reconnaître que. bien des questions demeurent en suspens.
Et c’est tant mieux !
À vrai dire, le « doute méthodique » est une vertu et une nécessité en science.
Bien entendu, ce doute doit aussi être constamment présent à l’esprit du clinicien.
Certains de ces points méritent notre réflexion et nous les aborderons dans un prochain article.
A très vite,

P.S : vos commentaires peuvent être déposés juste en dessous !



Un commentaire